Alimentación
parenteral
Generalidades e Indicaciones
La Alimentación Parenteral (AP) constituye una forma de tratamiento intravenoso que permite reponer o
mantener el estado nutricional, a través de la administración de todos los nutrientes esenciales sin usar el tracto gastrointestinal.
Esta terapia llegó a ser aplicable a partir de 1968, cuando Dudrick y sus colaboradores demostraron que la administración de todos los nutrientes a nivel de la vena cava superior era factible, permitiendo mantener el buen estado nutricional y el crecimiento de infantes sin necesidad de utilizar el
tubo digestivo. A partir de este espectacular logro de la medicina moderna su uso se generalizó y fue el punto de partida para múltiples investigaciones en el campo del metabolismo.
Ya en 1971 el mismo Dudrick propuso utilizar la alimentación parenteral (en forma exclusiva o como complemento) en los pacientes que no pueden, no deben o no quieren alimentarse por vía oral/enteral o cuando éstas vías resulten insuficientes; en
otras palabras todo paciente que no cubra sus requerimientos de energía y proteínas por vía digestiva es un candidato a recibir AP. Actualmente éste concepto ha sido modificado sobre la base de los resultados clínicos de la AP. Así la Asociación Norteamericana de Nutrición Enteral y Parenteral (ASPEN) definió una serie de lineamientos, entre los cuales clasificó las indicaciones de la AP en cuatro grupos:
1.-
Situaciones clínicas en las cuales
la AP debe ser parte de los cuidados rutinarios terapéuticos:
Pacientes incapaces de absorber nutrientes a través del tracto gastrointestinal (por ejemplo resección masiva del intestino delgado [>90%], enfermedades del intestino delgado, enteritis por radiación, diarrea severa o vómito intratable).
Pacientes sometidos a quimioterapia
en altas dosis, terapia con radiación o transplante de médula ósea.
Pancreatitis aguda grave.
Desnutrición severa en presencia de un tubo digestivo no funcionante.
Pacientes severamente catabólicos con o sin malnutrición cuyo intestino no podrá ser utilizado por al menos 5 días.
2.-
Situaciones clínicas en las cuales
la AP usualmente es útil:
Cirugía mayor.
Estrés moderado.
Fístulas enterocutáneas.
Enfermedad inflamatoria intestinal.
Hiperémesis gravídica.
Desnutrición
moderada en pacientes que requieren cirugía o tratamientos médicos intensivos.
Incapacidad para usar la vía digestiva por 7 a 10 días.
Obstrucción del intestino delgado secundaria a adhesiones inflamatorias.
3.- Situaciones clínicas en las cuales
la AP es de valor limitado:
Injuria
leve en un paciente bien nutrido cuyo intestino podrá ser utilizado en menos de siete días.
Postoperatorio inmediato o posterior a un período de estrés.
4.- Situaciones clínicas en las cuales
la AP no debe utilizarse:
Pacientes con una función del tubo digestivo normal, capaz de consumir los nutrientes
requeridos diariamente, ya sea por vía oral o enteral.
Pacientes con una disfunción limitada del intestino, en quienes la duración prevista de AP sea menor de 5 días.
Si bien la mayor parte de las indicaciones de la AP son por sustitución de la vía digestiva (cuando su uso es imposible, no aconsejable o dificultoso), también hay otras indicaciones en donde su finalidad es el
complemento de la vía digestiva, como en casos de aporte insuficiente por vía ora o enteral, intolerancia o malabsorción. La AP complementaria de la vía digestiva puede realizarse por vía venosa central o periférica, en general es de corta duración y dura mientras persista la imposibilidad digestiva de cubrir los requerimientos nutricionales.
Hay varios factores que influyen en el tiempo que un individuo puede tolerar una
ingesta nutricional inadecuada. Estos son: la edad, las enfermedades previas, el grado de catabolismo causado por la enfermedad actual y el tiempo de evolución de ésta. El inicio de la AP deberá ser más precoz cuanto mayor sea la depleción proteica (mayor grado de desnutrición) y el grado de hipercatabolismo (sepsis grave, politraumatizado severo); pero en ningún caso se la debe iniciar hasta que el paciente haya logrado una estabilidad hemodinámica, estabilidad
respiratoria, del estado ácido-base y de la glucosa y se hayan corregido los desequilibrios de agua y electrólitos. La evidencia actual sugiere que el inicio precoz de la AP, cuando está indicada, es beneficioso, sobretodo en el paciente gravemente enfermo. Esto es así porque resulta más sencillo preservar la masa proteica de un paciente injuriado, antes de que ésta disminuya, que replecionarla cuando ésta ya ha sido consumida por el hipercatabolismo. Hay que tener en
consideración que inicio precoz significa poco tiempo después de lograr la estabilidad clínica y hemodinámica.
Cálculo de los requerimientos calóricos.-
La determinación de las necesidades de calorías es un paso simple pero muy importante en la provisión del soporte nutricional parenteral. Los requerimientos calóricos varían en función de la masa
corporal, de los objetivos nutricionales (repleción, mantenimiento de la proteína corporal o soporte metabólico), de las alteraciones metabólicas presentes y de la insuficiencia de órganos.
Las necesidades de calorías o gasto energético se expresan habitualmente en forma de Kcal/día. La forma más confiable de medir éste gasto energético es la calorimetría indirecta. Este método realizado a partir de la medición del
intercambio respiratorio de gases, expresa el total de las calorías producidas por la utilización endógena de hidratos de carbono, grasas y proteínas (gasto energético); además a través del cociente respiratorio nos indica también el porcentaje de los sustratos utilizados. Partiendo de éste Gasto Energético en Reposo medido, se debe definir que cantidad de calorías totales se administrarán con la AP; por ejemplo se indicará mayor cantidad de calorías que las
medidas por la calorimetría indirecta si el paciente tiene actividad física (inquietud, agitación) o si se requiere un balance positivo de energía (repleción). De lo contrario se indicarán menor cantidad de calorías que las medidas en caso de injuria severa con insuficiencia de órganos y/o alteraciones metabólicas asociadas, en donde el soporte nutricional parenteral es aconsejable que sea levemente hipocalórico.
Si no
disponemos de la calorimetría indirecta, se puede utilizar el Gasto Energético de Reposo (GER) calculado a través de la ecuación de Harris-Benedict, cuya fórmula es la siguiente:
HOMBRES: 66.5 + (13.8 x Peso Kg) + (5 x Estatura cm.) - (6.8 x Edad en años)
MUJERES: 655.1 + (9.6 x Peso Kg.) + (1.8 x Estatura cm.) - (4.7 x Edad en años)
Al
resultado del GER en kcal/día obtenido por la ecuación, se le agrega un porcentaje de acuerdo al grado de actividad del paciente o al tipo de lesión que presente (4). Así por ejemplo a un post-operatorio no complicado se le agrega entre un 5 y 20%; a un traumatizado severo entre un 20 y 50%; a un paciente séptico entre un 40 y 60%; o a un paciente quemado hasta un 100% del GER. Actualmente se considera que la ecuación de Harris-Benedict por sí misma subestima el GER en
los pacientes críticos, mientras que si se le agregan los factores de injuria, en la mayor parte de los casos se sobrestima el GER; observaciones que hay que tener en cuenta al momento de decidir las calorías totales que vamos a administrar a nuestro paciente.
Si no se desea medir o calcular el GER se puede indicar una cantidad fija de calorías totales en relación con el peso corporal y los objetivos nutricionales. Así se
calculan entre 25 a 30 Kcal/Kg/día en los pacientes con injuria y/o sepsis severa y falla parenquimatosa múltiple; entre 30 y 35 Kcal/Kg/día en los pacientes con injuria moderada o con pocas alteraciones metabólicas y hasta 40 Kcal/Kg/día si la injuria es leve y se requiere repleción nutricional. Cualquiera que sea el método escogido para estimar la cantidad de calorías que serán administradas, se debe tener en cuenta que este aporte inicial se modificará de acuerdo
con la respuesta o tolerancia del paciente y el logro de los objetivos nutricionales. Es conveniente iniciar la AP con el 50% de las calorías estimadas, evaluar la tolerancia e incrementar progresivamente hasta llegar al total de las calorías que se administrarán, en un plazo de 48 a 72 horas.
Aunque los valores estimados anteriormente se refieren a las calorías totales, en la formulación de la alimentación parenteral se
diferencia el aporte de energía o calorías no proteicas, del aporte proteico (gramos de proteínas o de nitrógeno). Las proteínas o aminoácidos administrados durante la alimentación parenteral no son considerados como fuente de calorías; esto está basado en el hecho de que éstas deben ser incorporadas para la síntesis de nuevas proteínas y no utilizadas como fuente de energía. Los sustratos energéticos habitualmente utilizados con la glucosa y los lípidos.
Fuentes
de calorías durante la alimentación perenteral
Glucosa.
La glucosa es el hidrato de carbono utilizado con mayor frecuencia en la AP y es hoy en día la principal fuente de aporte energético. Los requerimientos energéticos de un individuo normal se dan 60% en forma de glucosa, 30% en forma de grasas y 10% en forma de proteínas.
Prácticamente todas la células del cuerpo
humano tienen la capacidad de oxidar la glucosa; pero en algunos tejidos es de particular importancia. Por ejemplo el cerebro la utiliza como fuente energética y esta función no puede ser sustituida por otro carbohidrato; aún en los estados de ayuno, el cerebro debe recibir entre el 20 al 30% de las calorías totales que necesita en forma de glucosa. De igual manera los glóbulos rojos tienen un requerimiento de 30 a 40 g. de glucosa/día.
La
dextrosa de uso parenteral, es glucosa monohidratada, por lo cual aporta 3.4 Kcal por cada gramo administrado y se presenta en concentraciones de 5, 10, 20 y 50% en nuestro medio.
Tabla 1.
Osmolaridad y contenido calórico de las soluciones de dextrosa.
Concentración de dextrosa
|
Osmolaridad (mOsm/L)
|
Contenido calórico * (kcal /dl)
|
5%
10%
20%
50%
70% |
250
500
1000
2500
3500 |
17
34
68
170
237 |
* Basado en el valor calórico de la dextrosa monohidratada (3.4 kcal/g).
En pacientes injuriados, el suministro de dosis superiores a 4 o 5 mg de glucosa/Kg/min (flujo de glucosa) no aumenta la oxidación de ésta ni mejora la síntesis de proteínas. Por el contrario los aportes mayores pueden asociarse con complicaciones relacionadas con la lipogénesis y con la mayor
producción de CO2. Debido a ello el máximo de glucosa a utilizar no debería sobrepasar lo 5 mg/Kg/min., qué es la tasa máxima a la cual el cuerpo puede metabolizar la glucosa sin presentar hiperglucemia; aunque en pacientes injuriados o con fallas parenquimatosas, la dosis habitual total es de alrededor de 5 g. de glucosa /Kg/día.
calórica única puede estar contraindicada en pacientes con deficiencia de ácidos grasos
esenciales, sobrecarga de líquidos, diabetes de difícil manejo y/o insuficiencia respiratoria con hipercapnia.
Grasas.
Las emulsiones de lípidos se utilizan en la AP para prevenir la deficiencia de ácidos grasos esenciales y como fuente de kilocalorías no proteicas, en particular en pacientes con tolerancia anormal a la glucosa o disfunción pulmonar.
Los lípidos pueden proporcionar entre el 25 y 50% de las kilocalorías no proteicas (25 % en pacientes con falla parenquimatosa o 50% en pacientes diabéticos o con intolerancia a la glucosa), con la glucosa que suministra el porcentaje restante. Lo cierto es que para un eficiente metabolismo de la grasa es necesario un mínimo del 30% de kilocalorías proporcionadas por la dextrosa.
Las emulsiones de lípidos en nuestro medio se
encuentran en concentraciones del 10 y 20% y proveen 1.1 y 2 Kcal/ml, respectivamente. Existen emulsiones que proporcionan únicamente ácidos grasos de cadena larga (Intralipid y Liposyn) y otras que contienen una combinación de ácidos grasos de cadena larga y ácidos grasos de cadena media ((Lipo-fundín); todas son una fuente rica en ácidos grasos esenciales (ácido linoleico y linolénico). Estos ácidos grasos son extraídos y purificados de aceites vegetales; no son
sintetizados artificialmente como los aminoácidos cristalinos que se usan también en la AP. Las emulsiones incluyen además la lecitina de la yema del huevo como un agente emulsificante y el glicerol hipertónico, para prevenir que la solución final sea hipotónica.
Las emulsiones de lípidos son más o menos isotónicas y por su baja osmolaridad, ambas concentraciones (10 y 20%) pueden administrarse tanto por vía central como
periférica (Tabla 2).
Cuando se utilizan las emulsiones de lípidos para satisfacer las necesidades de ácidos grasos esenciales, sólo un 4 a 5% del total de kilocalorías proporcionados por los lípidos bastarán para cubrir éstas demandas. Debido a que una deficiencia de ácidos grasos esenciales tarda aproximadamente 3 semanas en aparecer, algunos médicos aplazan la administración de lípidos hasta la tercera semana de la terapia. De cualquier manera,
cuando la AP se realiza sólo con glucosa/aminoácidos, se deben administrar lípidos cada 4 a 7 días para evitar la deficiencia de ácidos grasos esenciales (50 a 100g de lípidos cada 7 días).
Los regímenes de AP que incluyen emulsiones grasas, están asociados con menor frecuencia a hiperglucemia, niveles inferiores de insulinemia y menor riesgo de daño hepático que los regímenes en los cuales la glucosa es la única fuente
de calorías no proteicas. En los casos en los que se las utilicen como fuente calórica, la cantidad no debe pasar de 1 g/Kg/día, para minimizar las complicaciones. La infusión rápida de grandes cantidades de lípidos está asociada con el deterioro de la función de los granulocitos, leucocitos, neutrófilos y fagocitos y una disminución celular de la relación de T4:T8. Es por esto que cuando se administran en goteo paralelo al resto de la AP, la infusión no debe
durar de más de 12 horas (para no aumentar el riesgo de contaminación de la emulsión) ni menos de 6-8 horas (por la mayor probabilidad de complicaciones pulmonares y de inmunidad). Cuando son infundidos mezclados en una bolsa de alimentación parenteral (sistema 3 en 1), se infunden durante 24 horas, pero en este caso no aumenta el riesgo de contaminación y facilita su metabolismo en pacientes severamente injuriados.
Hay
evidencia de que los ácidos grasos de cadena larga pueden no ser utilizados de manera óptima por los pacientes con sepsis. Por otra parte en pacientes hipercatabólicos , los triglicéridos de cadena media tienen ciertas ventajas sobre los de cadena larga:
Menor bloqueo del sistema inmunológico en éste grupo de pacientes que éstá más predispuesto a la infección.
Oxidación más
rápida y completa, lo que los hace una excelente fuente energética.
Independencia del sistema de transporte en la mitocondria, que se ha encontrado deficiente en sepsis.
Menor esteatosis.
Mejor efecto de ahorro nitrogenado y estímulo de la síntesis proteica.
Es por eso que hay que tener en cuenta
estas consideraciones al momento de indicar una emulsión lipídica en un paciente determinado.
La utilización de los lípidos se monitorea con el dosaje de triglicéridos plasmáticos; cuando la infusión es continua se tolera una trigliceridemia de hasta 250 mg/dl; con infusión intermitente el dosaje debe ser normal luego de 12 horas de finalizado el aporte. Se ha visto que la heparina mejora la clarificación plasmática de los
triglicéridos por aumento de la actividad de la lipoproteinlipasa, pero su uso no se justifica en los adultos (aumenta la concentración plasmática de los ácidos grasos pero no mejora la tasa de oxidación de éstos).
Aunque poco frecuente, la administración de lípidos endovenosos puede asociarse a reacciones inmediatas que obligan a discontinuar la infusión. Estas son: disnea, cianosis, reacciones alérgicas, hiperlipemia,
hipercoagulabilidad, diaforesis, escalofríos, somnolencia y dolor torácico. Pors esto en muchas instituciones exigen que se haga una dosis de prueba de los lípidos antes de administrarlos. Además existen situaciones en las que están contraindicadas: disturbios del metabolismo lipídico tales como hiperlipidemia patológica y nefrosis lipoidea; daño hepático grave; diabetes descompensada; acidosis metabólica o cetosis para los triglicéridos.
Fuentes
Calóricas Alternativas.
Se han empleado otras fuentes calóricas, diferentes de la glucosa y las grasas en la nutrición parenteral. Las que han sido ensayadas incluyen la fructosa, la maltosa, el sorbitol, el xilitol, el glicerol, el etanol y los ácidos grasos de cadena corta. En algunos países se los utiliza (sobretodo fructosa, xilitol, sorbitol y glicerol) con el objeto de disminuir las complicaciones o mejorar la
eficiencia de la glucosa, especialmente en pacientes diabéticos, con traumatismo de cráneo o con injuria y/o sepsis grave.
Estos sustratos son metabolizados por algunos tejidos en forma prácticamente independiente de la insulina, producen cierto estímulo de la secreción de insulina, son convertidos en glucosa por el hígado y sólo pueden formar glucógeno en presencia de insulina. Se los puede administrar como sustitutos de la
glucosa en forma independiente o combinada (en algunos países europeos se usan mezclas de glucosa/fructosa/xilitol en proporción 1:2:1).
Las dosis habituales son: para la fructosa, el glicerol y el sorbitol 0.5 g/Kg/hora; y para el xilitol de 0.25 g/Kg/hora. Los efectos colaterales son dosis-dependiente y poco comunes en las dosis mencionadas. Estos incluyen acidosis láctica (fructosa), hemólisis e insuficiencia renal
(glicerol), depósitos renales de oxalatos (xilitol), aumento de la bilirrubina y el ácido úirico, etc.
Requerimientos proteicos y soluciones de aminoácidos
Las soluciones de aminoácidos para AP se usan desde 1937, cuando por primera vez se usó con éxito un hidrolizado de caseína por vía endovenosa. Posteriormente fueron reemplazados por soluciones
de aminoácidos cristalinos de la forma L, que son los que se usan en la actualidad y que han mostrado ventajas en cuanto a la flexibilidad en su composición y a su pureza. Existe una extensa experiencia clínica que demuestra la bondad de éste tipo de soluciones en el mantenimiento o repleción del estado nutricional proteico de los pacientes sometidos a AP.
Las soluciones estándar de aminoácidos están disponibles en nuestro
medio en concentraciones que van del 3.5% al 15%. Normalmente están compuestas en un 40-50% por aminoácidos esenciales y en un 50-60% por aminoácidos no esenciales. Pero a pesar de esto, no todos los aminoácidos están presentes en las soluciones, debido principalmente a la inestabilidad en soluciones acuosas de ciertos aminoácidos, especialmente de cisteína, glutamina y tirosina. Así los bajos contenidos de cisteína y tirosina fueron compensados con altos contenidos
de metionina y fenilalanina y la glutamina simplemente no fue añadida a las soluciones actuales de aminoácidos por considerar que era un aminoácido no esencial y que el organismo podría sintetizarlo según su necesidad. Pero los conocimientos actuales nos indican que la glutamina es de vital importancia en el mantenimiento de la integridad anatómica y funcional del intestino y su adición a las soluciones de aminoácidos parenterales se traduce en mejor balance de
nitrógeno y síntesis proteica, mejor función inmunológica del intestino y menor incidencia de translocación bacteriana; por lo que se está evaluando la forma de suministrar glutamina o análogos a las soluciones de aminoácidos parenterales, pero desgraciadamente los productos de degradación de la glutamina parenteral son potencialmente hepatotóxicos. En la actualidad ninguna de las soluciones de aminoácidos para nutrición parenteral disponibles contiene glutamina.
Los
aminoácidos de las soluciones proporcionan 4 Kcal/g. Estas kilocalorías, por lo general no están incluidas como parte de la energía total o calorías no proteicas entregadas durante la AP, porque se considera que los aminoácidos serán incorporados a la proteína en vez de ser catabolizados para producir energía.
Es importante determinar el contenido de nitrógeno de las soluciones de aminoácidos, para poder realizar el
cálculo del balance nitrogenado (ver más adelante) y así poder optimizar el aporte proteico en nuestro paciente. Este contenido de nitrógeno varía según los fabricantes. Dado que el nitrógeno representa el 16% del peso de la proteína, se puede calcular el nitrógeno en una solución de nutrición parenteral dividiendo por 6.25 (100/16 = 6.25) los gramos de proteína que tenga la solución. Así por ejemplo una solución de aminoácidos de 500 ml al 10%, contiene 50
gramos de proteínas, que dividido para 6.25, nos indica que ésta solución tiene 8 gramos de nitrógeno (Tabla 3).

|
|
Para la utilización efectiva del nitrógeno se deben administrar cantidades adecuadas de kilocalorías no proteicas. Sin un suministro adecuado de energía procedente de la dextrosa o de los lípidos, los aminoácidos serán catabolizados para que suministren carbono para la oxidación y la mitad del nitrógeno será excretada en vez de ser utilizada para la síntesis de los tejidos. Aunque la relación óptima entre kilocalorías no
proteicas y nitrógeno (calorías / g. de nitrógeno) varía dependiendo de cada caso individual, una relación de 150:1 satisface las necesidades de la mayoría de los pacientes estables; pero en los pacientes hipercatabólicos la relación puede variar de 120:1 hasta 80:1. De cualquier forma ésta relación entre calorías y proteínas sólo sirve a los fines indicativos de iniciar una plan de AP y luego debe adaptarse de acuerdo con el balance nitrogenado y la respuesta
clínica. Los requerimientos proteicos de los pacientes hipercatabólicos están marcadamente aumentados en relación con los de los no injuriados. El aporte exógeno de calorías y aminoácidos no disminuye el hipercatabolismo pero aumenta la síntesis proteica en los tejidos que están en síntesis activa; por lo tanto es posible, cuando la injuria es moderada, lograr un balance equilibrado de nitrógeno aumentando la síntesis.
El aporte exógeno de proteínas no evita la degradación de la proteína muscular o la disminución de la masa magra, pero mantiene una adecuada disponibilidad de aminoácidos (pool libre o lábil de aminoácidos) para mantener sin limitaciones la síntesis proteica en varios sectores importantes: el hígado (proteínas reactantes inespecíficas de fase aguda), las células del sistema inflamatorio e inmunológico y los tejidos de reparación.
En
condiciones de salud se requiere alrededor de 0.5 g de proteína /Kg/día para mantener el balance nitrogenado; por lo tanto los requerimientos proteicos para adultos sanos son de 0.75 a 0.8 g/Kg/día. Las recomendaciones actuales de proteínas o aminoácidos para pacientes sépticos y/o injuriados oscilan de 1.2 a 2.5 g/Kg/día, con la finalidad de positivizar el balance de nitrógeno o al menos minimizar su déficit, evitando la sobrecarga proteica que no implica beneficios
y aumenta la uremia (Tabla 4).
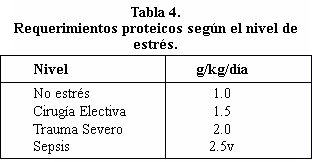
|
|
Existen varias formulaciones de aminoácidos especiales que se utilizan en ciertas patologías específicas; por ejemplo las formulaciones enriquecidas con aminoácidos de cadena ramificada que parecen mejorar el balance de nitrógeno y disminuir la producción de urea, utilizadas en pacientes con sepsis. Otras soluciones son indicadas específicamente para pacientes con falla hepática o falla renal; o para pacientes con falla
inmunológica (enriquecida con arginina y nucleótidos) o falla gastrointestinal (adicionadas con glutamina). Los estudios comparativos de éstas formulaciones no han demostrado beneficios significativos en la morbilidad y mortalidad de los pacientes, por lo cual su uso rutinario no está justificado.
Balance Nitrogenado.
En los pacientes injuriados y/o
sépticos la pérdida urinaria de nitrógeno es proporcional al catabolismo proteico; por lo tanto el nitrógeno urinario es un buen indicador del nivel de hipercatabolismo. Los aminoácidos liberados por el catabolismo se utilizan en primer lugar para la síntesis proteica del compartimiento visceral, otra parte en la síntesis de glucosa por la gluconeogénesis y el resto en la oxidación tisular directa para producir energía; en éstos dos últimos casos el nitrógeno
residual es excretado en forma de urea urinaria. Normalmente la urea representa alrededor del 80% del nitrógeno urinario, el amonio el 7.4%, la creatinina el 6.4%, el ácido úrico del 2 al 3% y el resto de los compuestos nitrogenados del 1 al 2 %.
El mejor método para el medir el nitrógeno total urinario es el de Kjeldahl y actualmente se acepta como igualmente confiable el de piroquimioluminiscencia. Dado que en la práctica en
nuestro medio no disponemos de éstos métodos, habitualmente estimamos el nitrógeno urinario total (NUT) a partir de la urea urinaria (UU) con el siguiente método. Se mide el volumen de la diuresis de 24 horas y se toma una alícuota que es enviada al laboratorio para medir la urea urinaria en orina de 24 horas. El resultado generalmente lo reportan en gramos de urea por litro de orina (g/L), por lo que para saber la urea urinaria total, se multiplica los gramos de urea
urinaria reportados por el volumen total de orina. Por ej.: si la urea urinaria fue de 15 g/L y la diuresis total medida fue de 2 L, la urea urinaria total (15 x 2) es de 30 g/día. Para calcular cuanto fue la pérdida de nitrógeno en forma de urea urinaria, multiplico la urea urinaria total por 0.467 (factor de conversión de urea a nitrógeno). Así en nuestro ejemplo multiplico 30 g/día x 0.467 = 14.01 g/día de nitrógeno (N) derivado de la urea urinaria. Finalmente
para calcular la eliminación total de nitrógeno por la orina (nitrógeno urinario total), sumo las pérdidas de nitrógeno provenientes de la urea urinaria más las pérdidas de nitrógeno provenientes de otros compuestos no ureicos que también se eliminan por la orina (amonio, creatinina, ácido úrico, etc.). Se considera que debe añadirse un factor fijo de 2 g de N/día al nitrógeno de la urea urinaria ya calculado. Entonces 14.01 + 2 = 16.01 de N urinario total.
Pero
para calcular el balance nitrogenado se deben tener en cuenta no sólo las distintas vías de ingreso de nitrógeno (proteínas por vía oral, enteral o parenteral) sino también las distintas vías de egreso de N del organismo. Así la fórmula del balance de N es la siguiente:
Balance de N = Ingreso de N - (N urinario + N fecal + N tegumentario y misceláneas).
Como
vemos los egresos de nitrógeno no son exclusivamente por la vía urinaria, por lo que al nitrógeno urinario total ya calculado hay que sumar las pérdidas a nivel de la materia fecal y a nivel tegumentario. El N fecal está compuesto de células descamadas, bacterias, y proteínas no absorbidas de la dieta, lo cual implica un espectro de excreción de 0.2 a 3.5 g/N/día. La excreción fecal de N aumenta con la menor digestibilidad de las proteínas, con la diarrea, en las
enfermedades inflamatorias del intestino y en las enteropatías perdedoras de proteínas. El N fecal de pacientes sin enfermedad intestinal y con AP es de 0.3 a 0.5 g/N/día. De cualquier forma, Blackburn propone estimar el N fecal en 1.5 g/N/día en condiciones habituales.
Las pérdidas tegumentarias y misceláneas corresponden a sudor, descamación de la piel, pelos, uñas, secreciones nasales, semen, menstruación y sangre para
estudios bioquímicos; éstas pérdidas varían con la temperatura ambiente y la ingesta proteica y aumentan en las quemaduras o enfermedades exfoliativas cutáneas. Dado que éstas pérdidas son imposibles de medir en la práctica clínica, se estiman en 7 mg/Kg/día en los hombres y 8 mg/Kg/día en las mujeres ( 0.49 g/N en un hombre y 0.44 g/N en una mujer de 55 Kg.).
En cuanto a los ingresos de N, éstos se calculan como ya
hemos visto dividiendo la cantidad de proteínas administradas, ya sea por vía oral, enteral o parenteral (aminoácidos) para 6.25, obteniendo así la cantidad de nitrógeno que ingresa al organismo. La idea es tratar de mantener este balance lo más cercano posible a la neutralidad, aumentando el aporte proteico en la AP si el balance nitrogenado es persistentemente negativo, para así evitar o minimizar el consumo catabólico de las proteínas endógenas, que a la larga
disminuyen la masa magra corporal, con el compromiso subsiguiente de las funciones orgánicas indispensables para la vida.
El cálculo del balance nitrogenado es una herramienta útil no sólo para evaluar si la ingesta de proteínas es adecuada , sino también para determinar el grado de catabolismo inducido por la enfermedad. Por ejemplo, se estima que si la pérdida de nitrógeno urinario total está entre 10 y 15 g/día se trata
de un catabolismo moderado; pero si es mayor de 15 g/día estamos ante un paciente con catabolismo severo, en quienes el mantener un balance nitrogenado neutro puede llegar a ser difícil de conseguir. En un estudio de pacientes críticos se encontró que los pacientes sépticos tenían una pérdida urinaria de N total de 17.6 g/N/día; los post-quirúrgicos 15 g/N/día; y los politraumatizados fueron unos de los más hipercatabólicos con una pérdida de 21.7 g/N/día,
aunque hubo pacientes con una pérdida de hasta 30 g/N/día.
Para concluir, cuando la AP se indica para la repleción proteica en pacientes poco o nada injuriados, el objetivo es lograr un balance positivo de nitrógeno máximo de 4 a 6 g/día; si el paciente presenta una injuria moderada a severa el objetivo es un balance de nitrógeno de -2 a +2 g/día. En los pacientes severamente injuriados el objetivo es disminuir todo lo
posible el balance negativo de nitrógeno (lo más cercano a cero que sea posible).
Recientemente se está promulgando la utilización de dietas hipocalóricas- hiperproteicas en los pacientes gravemente enfermos, basados en el hecho de que las altas provisiones de glucosa durante la fase inicial de los pacientes gravemente injuriados puede resultar en un estrés metabólico adicional, con la consecuente repercusión
cardiorrespiratoria, hiperdinámica, elevada producción de CO2 y frecuentemente esteatosis hepática. Patiño y colaboradores utilizan una provisión diaria de 100 a 200 g de glucosa y 1.5 a 2 g/kg/día de proteínas (aminoácidos cristalinos) durante los primeros tres días de éste estado, lo que parece ser beneficioso, obteniendo resultados favorables al conseguir una evolución clínica más fisiológica y una considerable reducción de costos.
Requerimientos
de agua Las necesidades basales de agua de un paciente adulto promedio oscilan entre 2000 y 3000 ml/día o 30 ml/kg/día o de 1.2 a 1.5 ml de agua por cada kilocaloría infundida. Este volumen cubre los egresos de diuresis, materia fecal y pérdidas insensibles.
Para calcular el volumen total de la AP se deben tener el cuenta las necesidades basales de agua, los déficit o excesos
previos, las limitaciones impuestas por las fallas de órganos (riñón, corazón, etc.) y las pérdidas anormales debidas a la enfermedad de base (fístulas, quemaduras, etc.); a éste cálculo de requerimientos se le debe descontar el agua endógena liberada por degradación tisular (200 a 300 ml/día) y el agua producida por la oxidación de los alimentos administrados ( 20 a 25 ml de agua por cada 100 kilocalorías de sustratos energéticos metabolizados), además de los
líquidos infundidos fuera de la AP (dilución de medicamentos, líquidos para mantener una vía venosa, etc.).
Requerimientos de electrolitos
La alimentación parenteral que se administre siempre debe incluir el aporte de sodio, potasio, calcio, fósforo y magnesio, salvo que el paciente tenga niveles plasmáticos elevados o exceso de alguno de ellos. La
forma y la cantidad de cada electrólito adicionado se basa en la situación metabólica, las pérdidas de líquidos no renales, la función renal, el balance de electrolitos y líquidos, el equilibrio ácido-base y la necesidad de compensar el déficit ya existente.
Para facilitar el suministro de los electrolitos, el sodio y el potasio están disponibles como derivados de cloruro y acetato ( en nuestro medio sólo cloruro); el
fosfato está disponible como derivado del sodio o del potasio (en nuestro medio sólo existe fosfato de potasio); el magnesio se suministra normalmente como sulfato de magnesio; y el calcio está disponible como gluconato de calcio. Las necesidades de electrólitos son dinámicas y la dosificación se ajusta frecuentemente durante la terapia de nutrición parenteral, de acuerdo a las mediciones séricas regulares y al volumen de pérdida de los fluidos corporales,
especialmente durante los primeros días de la AP. Los rangos sugeridos para los electrólitos han sido publicados y se enumeran en la tabla 5.
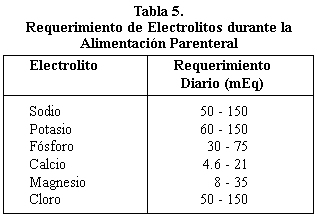
|
|
Una consideración importante al agregar los electrolitos a la AP es la presencia de incompatibilidades químicas de ciertas sales, como por ejemplo calcio y fósforo, cloruro de calcio y sulfato de magnesio, bicarbonato de sodio y calcio (aunque pasen por goteos en paralelo). Estos electrolitos pueden causar precipitados en la solución preparada que pueden causar incluso la muerte. La administración conjunta de calcio y fósforo puede
tener éxito si se agregan no más de 15 mmoles de fósforo (como fosfato de sodio o de potasio) a un litro de solución que contiene 4.6 mEq de calcio.
Requerimientos de oligoelementos
Las necesidades de oligoelementos se relacionan con la edad, la situación clínico-metabólica y el grado de deficiencia de éstos. A su vez el grado de deficiencia depende de las reservas tisulares previas, de los ingresos insuficientes para cubrir las pérdidas adicionales y de los requerimientos para formar nuevos tejidos.
Los
requerimientos de oligoelementos para los pacientes hipercatabólicos son prácticamente desconocidos; la Asociación Médica Americana ha establecido rangos recomendados, que son los que se utilizan y se encuentran en la tabla 7.
En la AP relativamente breve no es indispensable la administración sistemática de todos los oligoelementos desde el comienzo; la indicación se realiza según las necesidades del paciente y la duración de la AP, salvo en lo concerniente al cinc que debe administrarse siempre desde el comienzo, debido a que los pacientes hipercatabólicos tienen grandes pérdidas urinarias de cinc al igual que los pacientes con pérdidas de líquidos
digestivos (10 a 17 mg por litro de líquidos de ostomías, diarrea, etc.); además de que el cinc es importante para la síntesis proteica, la cicatrización de heridas, la función inmunológica, etc.
En términos generales, el cobre debe incorporarse a partir de la segunda semana de AP, el cromo y el selenio a partir de la quinta a sexta semana y el manganeso y el molibdeno luego de varios meses de AP. Debe disminuirse el aporte
de cinc y cromo en presencia de insuficiencia renal y el de cobre y manganeso en la obstrucción biliar. En nuestro medio existen únicamente viales que contienen cloruro de cinc, cloruro de cobre, manganeso y cloruro de cromo (MT4), que pueden adicionarse a la preparación de AP; no tenemos disponibilidad de preparaciones únicas de oligoelementos.
En cuanto al aporte de hierro, éste no se agrega rutinariamente a las soluciones de
nutrición parenteral y no es un componente de las preparaciones de los elementos traza (oligoelementos). Los pacientes que necesitan AP a largo plazo, deben evaluarse en cuanto a las necesidades del mismo. Lo cierto es que en los pacientes gravemente enfermos la utilización de hierro puede aumentar la posibilidad de crecimiento bacteriano, sobretodo en pacientes infectados.
Requerimientos de vitaminas
El
aporte de vitaminas es esencial para mantener las funciones metabólicas, la reproducción celular, la reparación tisular, la respuesta inmunológica, etc. La inclusión de vitaminas en la nutrición parenteral se basa generalmente en las recomendaciones de la Asociación Médica Americana, que se enumera en la tabla 8; aunque en ciertos pacientes gravemente enfermos o injuriados los requerimientos de algunas vitaminas son mayores debido al aumento de la utilización y/o de
las pérdidas, por lo que el requerimiento real es poco conocido. Algunas patologías cursan con depleción de los depósitos de ciertas vitaminas; por ejemplo la desnutrición se asocia con déficit de A, B6 y folatos; el alcoholismo con déficit de B1, B2 y B6; los pacientes injuriados con déficit de ácido ascórbico; los pacientes sépticos con déficit de varias. Por otra parte las necesidades de vitaminas liposolubles también pueden aumentar por enfermedad aguda,
infección, balance de nitrógeno negativo, adhesión de las vitaminas al equipo de venoclisis y el uso de lípidos como fuente de calorías. De tal manera que el aporte en estas patologías debe ser mayor ya que las manifestaciones clínicas y/o bioquímicas de deficiencias aparecen en forma relativamente rápida.

|
|
En la práctica, la administración de una dosis diaria de un preparado multivitamínico comercial cubre los requerimientos basales; aunque en nuestro medio no tenemos fácilmente acceso a estos preparados. Pero podemos utilizar los preparados polivitamínicos de vitaminas hidrosolubles (complejo B) en pacientes injuriados y sépticos o monovitamínicos como el ácido ascórbico para pacientes quemados y traumatizados. Debe considerarse
el aporte de vitamina K, ya que los preparados multivitamínicos no la incluyen; la dosis es de 5 a 10 mg semanales o según los valores del tiempo de protrombina. Todavía no se dispone de información para recomendar el uso de algunas vitaminas en dosis terapéuticas mayores en ciertas patologías, como por ejemplo el uso de la vitamina C y E como antioxidantes y la A como inmumnoestimulante.
Formulación
y preparción de las mezclas de alimentación parenteral
Para formular la AP en un paciente determinado, se deben considerar todos los puntos mencionados anteriormente, empezando por definir cuales son los objetivos nutricionales en nuestro paciente (repleción o mantenimiento de la proteína corporal, soporte metabólico); estimar los requerimientos calóricos y proteicos, manteniendo una relación de calorías no proteicas /
gramo de nitrógeno que dependerá del grado de catabolismo y de la enfermedad de base; realizar un incremento programado del aporte calórico-proteico (en lo posible 50% el primer día y el 100% al segundo día); estimar las necesidades de líquidos del paciente y la cantidad a utilizar para la AP y luego definir las concentraciones de las soluciones de macronutrientes (dextrosa, aminoácidos y lípidos) que se han de indicar; establecer las necesidades totales de
electrólitos, teniendo en cuenta las incompatibilidades mencionadas de las mismas; incluir las vitaminas desde el comienzo de la AP, al igual que los oligoelementos, sobretodo si está programada a largo plazo. Es preferible el uso de bombas de infusión que asegura la administración del volumen indicado y disminuye el riesgo de complicaciones asociadas con la rápida infusión de nutrientes.
Las órdenes médicas para la
nutrición parenteral deben escribirse cuidadosamente a causa de los numerosos aditivos que se necesitan a diario. Es por esto que en muchas instituciones se han desarrollado órdenes estándar para AP. El uso de un fomulario estándar evita errores de transcripción y la omisión accidental de nutrientes importantes. Estas órdenes facilitan además la evaluación diaria del suministro de nutrientes enumerando los aditivos y la composición de la solución base en la misma
página. Generalmente en nuestro medio la administración de la AP se la realiza con el sistema de frascos en paralelo de las diferentes soluciones de nutrientes. Para ello se utilizan por una parte las soluciones dextrosadas en una concentración adecuada para administrar las calorías calculadas, a las que se añaden las vitaminas, electrólitos y oligoelementos necesarios, a excepción del calcio. Por otra parte en paralelo iría
la solución de aminoácidos, en la concentración correspondiente, en la que se prefiere agregar el calcio; y finalmente la infusión de lípidos que también va en paralelo cuando sea necesaria. Otras escuelas prefieren indicar una solución base, en la que se combina en un solo frasco la solución de aminoácidos y dextrosa, con el agregado de vitaminas, electrólitos y oligoelementos, administrando además en caso de ser necesario un frasco de lípidos en paralelo a ésta
solución. Este tipo de preparados tiene el inconveniente de que dificulta el individualizar los aportes sobretodo calóricos(dextrosa) en un paciente determinado, al dar las combinaciones rígidas de dextrosa y aminoácidos existentes en el mercado, permitiendo además un mayor manipuleo de las soluciones, con el riesgo de contaminación de la solución final. Esto es evidente sobretodo en nuestro medio, en donde en la mayoría de hospitales no existe un lugar exclusivo para
la mezclas de las mismas con las técnicas recomendadas para su óptima preparación (cámaras de flujo laminar); al utilizar frascos en paralelo de cada solución se minimiza éste problema, además de minimizar también el riesgo de incompatibilidad de soluciones al no mezclar todo en un mismo frasco. De cualquier forma, la preparación de las mezclas debe ser realizada en condiciones de máxima asepsia; y debe ser llevada a cabo en un área de enfermería especialmente
destinado a ese fin y no en el mismo lugar donde llevan a cabo la preparación de la medicación habitual.
Por otra parte existe el sistema de bolsa única o 3 en 1. Para la preparación de este tipo de mezclas se requiere un área especial, que incluye campana de flujo laminar, un sistema de filtración esterilizante final, un bioquímico especialista, personal entrenado que cumpla una rigurosa metodología aséptica y deben usarse
bolsas especiales de etilenvinilacetato que son llenadas al vacío. Este tipo de AP tiene varias ventajas: disminuye el tiempo de enfermería para preparar y administrar las mezclas; menor riesgo de contaminación durante el uso por menor manipulación; mayor eficiencia metabólica por administración concomitante de todos los nutrientes; menores efectos adversos de la administración de lípidos por mayor dilución y duración de la infusión; mayor facilidad para controlar
la velocidad de infusión y los volúmenes totales administrados; posibilidad de administrar mezclas isotónicas para alimentación periférica (ver más adelante) o mezclas más concentradas en pacientes con restricción de volumen (insuficiencia cardiaca, renal, etc.).
En la formulación de las bolsas para AP se debe tener en cuenta varios aspectos de la estabilidad/compatibilidad de las mezclas: solubilidad (relación molar
calcio-fósforo o calcio-magnesio); estabilidad de los lípidos (cationes divalentes); descomposición química (cobre y oxidación de vitamina C). Otra ventaja de las bolsas de AP es la posibilidad de administrar ciertos medicamentos directamente en la misma mezcla. Los fármacos más utilizados y que son estables dentro de las mezclas son: ranitidina, heparina, insulina, albúmina y vancomicina. El uso de heparina para disminuir el riesgo de obstrucción del catéter es muy
controvertido, por lo que su uso rutinario no está indicado; la insulina se adhiere en proporciones variables al plástico de las bolsas y tubuladuras de equipos de venoclisis; el agregado de albúmina a la mezcla es discutible y aumenta el riesgo de crecimiento bacteriano en ellas. Por otra parte algunos fármacos no deben administrarse en paralelo a ésta AP por incompatibilidades: ampicilina, difenilhidantoína, anfotericina B.
Vías
de Administración. Es posible administrar la AP por una vía venosa periférica si se la formula con la metodología adecuada como se describirá más adelante. La forma más frecuente de administración es mediante un catéter venoso central en la cava superior (menos frecuente en la cava inferior), por punción percutánea directa a nivel de la vena yugular interna o subclavia; o por punción de una vena periférica o
disección quirúrgica de la misma (basílica o cefálica), utilizando un catéter que llegue hasta una vena central. Los catéteres para punciones directas pueden ser de una sóla luz, que son los de uso más habitual, o de doble o triple lumen; generalmente están hechos de PVC o poliuretano. Para la AP de uso semiprolongado, el material debe ser de silastic o poliuretano; y los de uso prolongado son los denominados tipo Hickman o Broviac.
Las
infecciones relacionadas a catéteres son frecuentes, sobretodo cuando se administra nutrición parenteral (entre 3 y 12 % según diferentes autores). La incidencia de las mismas es mayor cuando el paciente se encuentra en terapia intensiva (puede llegar hasta el 27%). El riesgo de infecciones disminuye de manera significativa cuando se utilizan protocolos de colocación y mantenimiento de catéteres para alimentación parenteral. Algunas pautas generales que deben observarse
son las siguientes: Debe utilizarse un catéter único, exclusivo para AP, colocado por punción percutánea. Los catéteres colocados por venodisección tienen mayor riesgo de contaminarse e infectarse más rápidamente. El uso de catéteres de doble o triple luz para administrar AP está indicado en pacientes gravemente enfermos, en donde los accesos vasculares son difíciles o riesgosos, teniendo en cuenta que existe la
posibilidad de que a mayor número de vías, mayor riesgo de infección del catéter, aunque esto es controvertido.
Colocar el catéter en una zona alejada de sitios de supuración.
Es preferible iniciar una AP con un catéter de reciente colocación. Si se dispone de un catéter ya en uso y hay dificultades o riesgos para colocar otro, se deben analizar varios factores: tiempo que lleva
colocado, cantidad de manipulaciones efectuadas (medición de presión venosa central, extracción de sangre a través del catéter, múltiples medicaciones, etc.), presencia de fiebre de causa no aclarada, tiempo probable de uso de la AP. Sobre la base de éstos datos se decide recambiar el catéter a través de una cuerda de alambre, esperar para iniciar la AP o hacerlo por un tiempo breve con el catéter en uso. Cuando se utilizan catéteres de doble o triple luz, la AP
debe ser administrada por el lumen distal.
Evitar la manipulación del catéter de AP para múltiples usos: medición de presión venosa central, administración de sangre o derivados, goteos paralelos de medicaciones, extracción de sangre para laboratorio, etc.
Curar el sitio de entrada del catéter en la piel cada 48 horas, salvo que haya necesidad de hacerlo en un lapso menor
(sudoración excesiva del paciente, contaminación con saliva o secreciones). La limpieza de la piel debe hacerse con yodo-povidona y la cura oclusiva debe hacérsela con gasa seca; los beneficios de utilizar películas autoadhesivas semipermeables son menores y en todo caso discutibles. Evaluar la aparición de flogosis y/o supuración del sitio de entrada y signos indirectos de trombosis venosa cada vez que se realiza la curación.
Cambiar
los equipos de venoclisis cada 48 horas si se utiliza bolsa de AP y cada 24 horas cuando la AP se realiza con frascos en paralelo. Proteger los sitios de conexión del equipo de venoclisis con los frascos y con el catéter, con gasa estéril. Es preferible emplear el menor número de llaves de tres vías unidas al catéter, para disminuir el riesgo de contaminación.
Realizar lavado de manos con soluciones antisépticas para
realizar la conexión de los frascos de AP y para curar el catéter; es recomendable el uso de mascarilla.
El tiempo que debe permanecer el catéter de AP es variable y controvertido. Algunos autores indican cambiarlo únicamente cuando hay signos de complicación del mismo y otros indican cambiarlo cada siete a diez días. Esto dependerá de la experiencia de cada centro en cuanto a la incidencia de infecciones relacionadas a
catéteres que presenten; pero en el paciente con AP que se encuentre en terapia intensiva, es preferible hacer el cambio cada 7 días.
El catéter debe ser cambiado en caso de supuración del sitio de entrada o ante la presencia de fiebre sumada a signos de hipotensión cuyo origen probable sea el catéter. En ambos casos se realiza cultivo de la punta del catéter y hemocultivos periféricos.
Recientemente
se están utilizando catéteres centrales insertados periféricamente para administrar AP. Estos parecen disminuir el riesgo de complicaciones mecánicas tales, como neumotórax, trombosis y el riesgo de infecciones asociadas a catéteres, además de ser menos costosos y de poder ser colocados por el personal de enfermería; aunque también se acompañan de complicaciones, pero menores, tales como flebitis, mala posición del catéter y agujeros en el mismo. Su empleo parece
ser beneficioso.
Alimentación parenteral periférica
Consiste en la administración de nutrientes a través de una vena pequeña, usualmente en el antebrazo o la mano. Es una buena alternativa en pacientes no deplecionados y poco injuriados que requieren AP por un tiempo relativamente corto y en quienes no se puede o no conviene colocar un catéter venoso
central. Puede usarse para los siguientes propósitos: a) para disminuir el balance negativo de nitrógeno;
b) para administrar los requerimientos de calorías y proteínas en forma parcial, lo cual en combinación con la vía oral o enteral, puede llegar a suministrar el total de requerimientos de nutrientes; c) ocasionalmente se la utiliza para administrar la totalidad de requerimientos nutricionales.
Las
venas periféricas no toleran soluciones hipertónicas concentradas, por esto tiene ciertas limitaciones con el fin de disminuir la incidencia de flebitis: la osmolaridad final de la solución no debe ser mayor de 600 a 700 mOsm/L (ver osmolaridad de las distintas soluciones de la AP en las tablas respectivas); el pH debe ser de 5 o mayor; existe un límite máximo de electrólitos que pueden añadirse a la solución (sobretodo del potasio). Todo lo anterior implica un bajo
aporte de nutrientes por litro de solución preparado, lo que determinaría un mayor volumen a administrar si quisiéramos administrar la totalidad de requerimientos.
Podemos administrar soluciones de sólo aminoácidos en concentraciones del 3.5 al 5% como máximo, sin calorías acompañantes, lo cual serviría para reducir el balance negativo de nitrógeno en los pacientes que se encuentran en ayunas, especialmente en los que se
encuentran con injurias leves. Lo mismo podemos conseguir con la administración de calorías tan bajas como 400 a 500 Kcal con soluciones dextrosadas. Cuando queremos administrar todos los nutrientes de una AP por vía periférica, los límites de concentración serían: glucosa al 10%; aminoácidos al 4.5%; 40 mEq de potasio; 50 mEq de sodio; 9 mEq de calcio; 15 mEq de magnesio y 30 mEq de fósforo por cada litro de solución preparada. No hay inconvenientes con el aporte
de lípidos que pueden usarse ya sea en concentraciones al 10 o 20% por vía periférica.
La alimentación parenteral parcial complementaria se basa en un concepto útil: la administración de calorías y/o proteínas y/o electrólitos como complemento de las vías oral y/o enteral, con el objetivo de cubrir requerimientos nutricionales aumentados o especiales, sobretodo en pacientes críticos. Especialmente se la utiliza cuando
queremos aumentar el aporte proteico, con aminoácidos por vía parenteral, en pacientes hipercatabólicos que están siendo nutridos enteralmente y que no alcanzan a cubrir sus requerimientos proteicos por ésta vía.
Alimentación Parenteral en situaciones especiales
Alimentación Parenteral en la Insuficiencia Renal Aguda (IRA).
La
mayoría de los pacientes que desarrollan IRA cursan con grados variables de hipercatabolismo, causado tanto por la enfermedad de base como por la misma IRA. Cuando el catabolismo es mayor, también es mayor el aumento de la urea, el potasio y el fósforo plasmático y la disminución del pH; en éstas circunstancias el soporte nutricional se dificulta por la restricción de líquidos y las alteraciones de electrólitos y del ácido-base. El hipercatabolismo y la restricción
proteica aumentan el riesgo de desnutrición proteica debido a un sostenido balance negativo de nitrógeno. Si bien el soporte nutricional en éste tipo de pacientes no ha demostrado que mejore la recuperación de la función renal, es aceptado que los que si lo reciben evolucionan mejor, en especial aquellos pacientes catabólicos y previamente desnutridos.
El objetivo del soporte nutricional en la IRA es el aporte de una cantidad
suficiente de nutrientes, para disminuir el catabolismo proteico y mantener el equilibrio del balance nitrogenado, sin aumentar los síntomas urémicos. Para éste propósito existen soluciones de aminoácidos que contienen sólo los 8 aminoácidos esenciales (Aminosyn RF y Nefroamino), en dosis bajas, que reducen los niveles de urea sanguínea. Pero en cambio éstas soluciones tienen un efecto negativo en la curación de las heridas y en el estado inmune, por ser dosis
insuficientes; y cuando las dosis se aumentan más bien producen toxicidad por amonio. Por éstas razones las soluciones para falla renal han caído en desuso. En general se recomiendan las soluciones de aminoácidos estándar en dosis de 0.6 g/kg/día con la finalidad de lograr un balance nitrogenado neutro o ligeramente negativo para minimizar la retención nitrogenada. Este régimen se puede utilizar por 1 o 2 semanas; pero si la necesidad del soporte nutricional se
prolonga por más tiempo o si el estado catabólico del paciente es mayor, se debe administrar mayor cantidad de proteínas (alrededor de 1g/kg/día), lo cual probablemente induzca la necesidad de diálisis, que en éstos casos es lo aconsejable para tratar de mantener el estado nutricional del paciente. En cuanto al requerimiento calórico promedio se estima que oscila entre 32 a 35 kcal/kg/día.
Alimentación
Parenteral en la Insuficiencia Hepática.
A partir de la teoría de que existe un imbalance de aminoácidos (exceso de aminoácidos aromáticos y metionina y baja concentración de aminoácidos de cadena ramificada) como la causa de los trastornos en los neurotransmisores que produce la encefalopatía hepática, se diseñaron las soluciones para falla hepática. Estas soluciones contienen alta concentración de aminoácidos de
cadena ramificada (AACR) y baja de aminoácidos aromáticos y metionina. En teoría los efectos esperados con éstas soluciones son:
Utilización de los AACR como fuente de energía.
Aumento de la síntesis proteica muscular y hepática.
Competición con los aminoácidos aromáticos para atravesar la barrera hematoencefálica, con reducción de
éstos en el sistema nervioso central y corrección de la encefalopatía.
Síntesis optimizada de catecolaminas en la periferia.
Son pocos los estudios clínicos randomizados y prospectivos realizados con éstas soluciones. De éstos, algunos consideran éstas soluciones eficaces y otros no. De cualquier forma, algunos de los puntos establecidos hasta el momento son:
El
empleo de soluciones estándar de aminoácidos en falla hepática conduce a concentraciones anormalmente altas de metionina y aminoácidos aromáticos (tirosina, fenilalanina y triptófano).
La administración de soluciones para falla hepática normaliza el aminoácidograma y puede revertir la encefalopatía.
No se ha establecido una clara eviencia en la reducción de la mortalidad en
éstos pacientes. La administración prolongada de soluciones para insuficiencia hepática como única fuente de aminoácidos puede reducir la síntesis proteica por deficiencia en el suministro de metionina y aminoácidos aromáticos, lo que las convierte en proteínas de bajo valor biológico.
En un ensayo clínico se encontró que el cambio de soluciones estándar a soluciones para
falla hepática en un paciente cirrótico con estrés hipermetabólico, se tradujo en disminución de los niveles plasmáticos de proteínas de fase aguda (disminución de la síntesis proteica). Así pues, la indicación para el uso de soluciones para falla hepática, se reduce al manejo de la encefalopatía hepática aguda. Los pacientes que deberían ser seleccionados para recibir este tipo de soluciones son:
Pacientes con
encefalopatía hepática grado II o mayor.
Los pacientes que venían tratados con aminoácidos estándar en dosis necesarias para mantener los requerimientos nutricionales, pero que desarrollan encefalopatía.
Los pacientes con encefalopatía grado I en general toleran bien entre 60 a 80 g de soluciones de aminoácidos estándar por día. La dosis para la encefalopatía grado II de las
soluciones para falla hepática es: 0.75 g/kg/día con incremento diario de 0.125 - 0.25 g/kg/día hasta 1 - 1.5 g/kg/día. Obtenida la resolución de la encefalopatía se retornará a las soluciones o a las dietas con aminoácidos estándar. Los resultados más beneficiosos con éstas formulaciones, se han obtenido en los preparados que existen para nutrición enteral. En cuanto al aporte calórico, éste debe estar alrededor de 25 a 30 g/kg/día, con un 70% en forma de
glucosa. La decisión de iniciar una nutrición parenteral nunca es una urgencia. Debería iniciársela en condiciones controladas y según un protocolo definido, después de que el paciente haya sido estabilizado desde el punto de vista hemodinámico, teniendo siempre en cuenta los beneficios de la misma. Un reciente meta-análisis en el que se compararon 26 estudios randomizados con un total de 2211 pacientes concluyó que la AP
administrada en pacientes quirúrgicos o críticamente enfermos, no influenció en la frecuencia de mortalidad de los mismos, pero si redujo la frecuencia de complicaciones, especialmente en pacientes malnutridos, por lo que se está postulando que el uso de la AP perioperatoria debe limitarse a los pacientes que están severamente desnutridos, a menos que haya otra indicación específica. De cualquier manera siempre hay que tener en mente que la ruta preferida para la
administración de nutrientes es la enteral.
Bibliografía
1. Mora RJ: Nutrición Parenteral. En: Soporte Nutricional Especial. Mora R.J. Editorial Médica Panamericana, Buenos Aires, 1996, pp. 101 - 164.
2. Hickey MS. Parenteral Nutrition Therapy Guidelines. In: Handbook of enteral, parenteral and ARC/AIDS
nutritional therapy. Hickey MS. St. Louis. Mosby, 1992, pp. 110-172.
3. Comité de Educación de FELANPE. Nutrición Parenteral. En: Manual del Programa de Terapia Nutricional Total. Comité de Educación de FELANPE. Bogotá. 1997, pp. 283-302.
4. Alpers DH, Clouse RE, Stenson WF. Parenteral Nutrition Therapy. In: Manual of Nutritional Therapeutics. Alpers DH, Clouse RE, Stenson WF.
Little, Brown and Company, Boston, 1985, pp 233 - 268.
5. Perman M, Kecskes C. Alimentación Parenteral. En: Terapia Intensiva. Segunda Edición. Pacín J. Editorial Médica Panamericana, Buenos Aires, 1995, pp. 533 - 544.
6. Perman M. Soporte Nutricional. En: Terapia Intensiva. Segunda Edición. Pacín J. Editorial Médica Panamericana, Buenos Aires, 1995, pp 517-532.
7.
A.S.P.E.N. Board Of Directors. Standards for Nutrition Support Physicians. NCP.1996; 11: 235 - 242.
8. Junta Directiva de la A.S.P.E.N. Guías para la Administración de nutrición Parenteral y Enteral en adultos y en pacientes pediátricos.JPEN. 1993; 17: 17S- 28 S.
9. Athie AJ. Los aminioácidos en la nutrición artificial. En: Nutrición enteral y parenteral. Villazón A, Arenas H.
Nueva Editorial Interamericana, McGraw-Hill, México, 1993, pp. 57-62.
10. Cruz C. Los carbohidratos en la nutrición artificial. En: Nutrición enteral y parenteral. Villazón A, Arenas H. Nueva Editorial Interamericana, McGraw-Hill, México, 1993, pp.63-65.
11. Molinar F. Los lípidos en la nutricón artificial. En: Nutrición enteral y parenteral. Villazón A, Arenas H. Nueva Editorial
Interamericana, McGraw-Hill, México, 1993, pp. 66-74.
12. Arenas H, Gutiérrez JL, López F. Los oligoelementos en la nutrición artificial. En: Nutrición enteral y parenteral. Villazón A, Arenas H. Nueva Editorial Interamericana, McGraw-Hill, México, 1993, pp. 75-81.
13. Zapata E. Vitaminas, minerales y electrólitos en la nutrición artificial. En: Nutrición enteral y parenteral.
Villazón A, Arenas H. Nueva Editorial Interamericana, McGraw-Hill, México, 1993, pp. 82-85.
14. Gutiérrez JL. Nutrición parenteral central. En: Nutrición enteral y parenteral. Villazón A, Arenas H. Nueva Editorial Interamericana, McGraw-Hill, México, 1993, pp. 101-105.
15. De Mucha R. Nutrición parenteral periférica. En: Nutrición enteral y parenteral. Villazón A, Arenas H.
Nueva Editorial Interamericana, McGraw-Hill, México, 1993, pp. 106-109.
16. Duerksen DR, Papineau N, Siemens J, Yaffe C. Peripherally inserted central catheters for parenteral nutrition: A comparison with centrally inserted catheters. JPEN 1999; 23: 85-90.
17. Birmingham CLl. Total parenteral nutrition in the critically ill patient. The Lancet. 1999; 353: 1116-1117.
18.
Heyland DK, MacDonal S, Keefe L, Drover W. Total parenteral nutrition in the critically ill patient: A meta-analysis. JAMA. 1998; 280: 2013-2019.
19. The Veterans Affairs Total Parenteral Nutrition Coperative Study Group. Perioperative total parenteral nutrition in surgical patients. N Engl J Med. 1991; 325: 525-532.
20. McNurlan MA, Garlick PJ. Protein and amino acids in nutritional
support. In: Nutrition in the Critically ill Patient. Critical Care Clinics.11.Carlson RW, Geheb MA. Philadelphia, W.B. Saunders Company. 1995, pp. 635-650.
21. Patiño JF, Echeverri S, Vergara A. Savino P, Rodriguez M, Escallón J. Hypocaloric Support in the Critically Ill. World J. Surg. 1999; 23: 553-559.
|